はじめて
“がん“と向き合うあなたと
あなたのご家族様へ

初めて「がん」という診断や可能性を告げられたとき、多くの方が、不安や混乱、そして“何を知ればいいのかすら分からない”という気持ちになります。
このページでは、これから”がん”と向き合うあなたやご家族様に向けて、がんとはどんな病気か、どんな治療法があるのか、がんを攻撃する細胞とはなにか──難しい言葉をなるべく使わず、大切なことをひとつひとつ丁寧にご説明していきます。
がんは、ある日突然ではなく、
“じわじわと静かに進行”していく病気です。
1. 加齢
年齢とともに細胞分裂の回数が増えることで、自然と 遺伝子のエラーが蓄積 していきます。そのため、高齢になるほどがんのリスクは上がります。
2. 遺伝子の異常(突然変異)
細胞には「増えすぎない」「壊れるべきときには壊れる」といったルールを制御する遺伝子があります。この遺伝子に何らかの 突然変異(エラー) が起こると、細胞は異常な増殖を始め、がん化します。
3. 生活習慣や環境要因
長年にわたる 外部からのダメージ により、遺伝子に変異が蓄積していきます。
- タバコ(肺がん、咽頭がんなど)
- 飲酒(食道がん、肝臓がんなど)
- 食事(塩分過多、加工肉など)
- 肥満や運動不足
- 紫外線(皮膚がん)
- 感染(ピロリ菌、HPV、肝炎ウイルスなど)
4. 遺伝的要因
ある種のがんは、特定の遺伝子の変異が家系内で受け継がれることがあります。(例:BRCA1/2遺伝子による乳がん・卵巣がんのリスク上昇)
がんの正体
がんとは、私たちの細胞が、ある日突然、異常に変異し徐々に増殖を始めることで発症する病気です。
日常、私たちの細胞は規則正しい「細胞分裂」をくり返すことで、古くなった細胞を新たな細胞へと置きかえます。しかし、がん細胞は突然変異し、こうした正常な制御を失ってしまい、無秩序に増え続けてしまうのです。加えて、時に発生したがん細胞(しこり)は、血管やリンパ管を通じて他の臓器にも広がってしまうため(転移:てんい)、非常に厄介な疾患であると言えるでしょう。
今や「日本人の2人に1人はがんになる」といわれる時代です。年齢を重ねるにつれ発症の危険度が高まり、60歳を超えるといわゆる「がん年齢」となって多くの方が罹患してしまいます。
こうしたがん発症の要因は多岐にわたりますが、そもそもなぜ細胞が変異し、がんを発症するのでしょう?
がん細胞ができる理由
がんとは、そもそも細胞の秩序がコントロールを失い、発症してしまう疾患です。
私たちの体は小さな細胞の集合体として成り立っています。そして、それらの細胞は分裂と成長を繰り返すことでその数を増やし、おおよそ50回ほどの細胞分裂を経たころで役目を終えます。一つ一つの細胞内部にはミクロのパーツ/遺伝子DNAが備わっていて、その正しい指示に従って分裂をくり返します。
しかし、何らかの原因で遺伝子DNAに突然変異が生じると、急いで修復を行わねばなりません。通常はDNAポリメラーゼという酵素などの働きによって、損傷した遺伝子も修復されますが、老化などを要因として修復しきれない遺伝子が蓄積してしまうと「がん」細胞へと変化してしまうのです。
そのいっぽうで、正常細胞もがん細胞も、不要になった細胞を破壊して除去する「プログラム細胞死(アポトーシス)」という仕組みが備わっています。本来なら、がん細胞もこの仕組みによって破壊されて、速やかに体外へと除去されなければなりません。ところが、プログラム細胞死(アポトーシス)を発令する中枢も、老化による機能障害によって機能しなくなってしまうのです。その結果、体から排除できなくなったがん細胞が、無秩序な増殖をくり返すことで体全体へ広がってしまう、これが「がん」の正体なのです。
がんの種類
がんには様々な種類がありますが、一般的な認識としては「上皮細胞(じょうひさいぼう)」から発生した悪性腫瘍のうち、固形の腫瘍を「がん」と呼びます。そのいっぽうで、がんとよく似た腫瘍に「肉腫(にくしゅ)」という悪性腫瘍がありますが、これは「非上皮性細胞(ひじょうひせいさいぼう)」から発生した腫瘍です。上皮性のがんとは異なり、体外との接点がない組織に発生した固形腫瘍、例えば筋肉(筋肉種)や骨(骨肉腫)、血管(血管肉腫)などがそれに該当します。
このほか、血液に由来する細胞の悪性化によって生じた、いわゆる「血液がん」も存在します。例えば、血液中の白血球ががん化した白血病や、骨髄細胞のがん化によって生じた骨髄腫、さらにはリンパ組織から発生した悪性リンパ腫などがこれに該当します。
◎ 部位別代表的ながんの種類
| がんの種類 | 発生部位 | 補足 |
|---|---|---|
| 肺がん | 肺(気管支・肺胞) | 喫煙との関連が強い |
| 胃がん | 胃 | ピロリ菌感染が主な原因 |
| 大腸がん | 結腸・直腸 | 食生活との関係が深い |
| 肝臓がん | 肝臓 | 肝炎ウイルス(B型・C型)と関連 |
| 膵臓がん | 膵臓 | 進行が早く、発見が難しい |
| 乳がん | 乳腺 | 女性に多い。遺伝性も一部あり |
| 子宮頸がん | 子宮頸部 | HPVウイルス感染が主因 |
| 子宮体がん | 子宮内膜 | 女性ホルモンとの関連あり |
| 前立腺がん | 前立腺 | 高齢男性に多い |
| 食道がん | 食道 | アルコール・喫煙がリスク因子 |
| 咽頭がん | のど | ヒトパピローマウイルス(HPV)関連型もあり |
| 甲状腺がん | 甲状腺 | 比較的予後良好なタイプが多い |
| 膀胱がん | 膀胱 | 血尿が初期症状として多い |
| 白血病 | 血液(骨髄) | 血液がんのひとつ。急性・慢性に分類 |
| 悪性リンパ腫 | リンパ系 | 全身のリンパ節などに発生 |
| 多発性骨髄腫 | 骨髄の形質細胞 | 骨痛や腎障害を伴うことも |
◎ 高齢者に多い代表的ながん(日本国内の統計・臨床より)
| がんの種類 | 主な好発年齢 | 補足 |
|---|---|---|
| 大腸がん | 60代後半〜80代 | 食生活・加齢・ポリープなどが要因 |
| 肺がん | 70代〜80代 | 喫煙歴がある高齢者に多く、非喫煙でも発症あり |
| 胃がん | 60代〜80代 | ピロリ菌感染が長期に及んだ人に多い |
| 前立腺がん(男性) | 65歳以上が中心 | 高齢男性の中で最も多いがんのひとつ/進行はゆるやか |
| 乳がん(女性) | 40代後半〜70代に2つのピーク | 高齢者ではホルモン依存型が多い |
| 膀胱がん | 70代中心 | 喫煙・化学物質曝露との関連もあり |
| 肝臓がん | 60代〜70代 | 肝炎ウイルス既感染者に多い(無症状で長期に進行) |
| 胆道がん(胆のう・胆管) | 70代〜80代 | 発見が遅れやすく、高齢者に多い |
| 膵臓がん | 60代後半〜80代 | 診断時に高齢者が多く、予後が厳しい |
| 悪性リンパ腫/白血病(特にCLL) | 高齢発症型も多い | 血液がんは年齢によりタイプが異なる傾向あり |
◎ 白血球が関係する病気の例
- 増えすぎる: 白血病・感染症・炎症など
- 減りすぎる: 抗がん剤の副作用・骨髄不全・重度の感染症など
◎ 細胞分類によるがんの種類
| 分類 | 内容 | 例 |
|---|---|---|
| 癌腫(がんしゅ) | 上皮細胞から発生 | 肺がん・胃がん・大腸がんなど |
| 肉腫(にくしゅ) | 筋肉・骨・脂肪など非上皮性組織から発生 | 骨肉腫・脂肪肉腫など |
| 白血病 | 血液を作る細胞から発生 | 急性リンパ性白血病など |
| リンパ腫 | リンパ系のがん | ホジキン・非ホジキンリンパ腫 |
| 中枢神経系腫瘍 | 脳や脊髄に発生 | 神経膠腫、髄芽腫など |
代表的ながん病名一覧
頭頸部がん
- 鼻咽腔がん
- 口腔がん(舌がん・歯肉がん・口蓋がんなど)
- 咽頭がん(中咽頭がん、下咽頭がん)
- 喉頭がん
- 唾液腺がん(耳下腺がんなど)
呼吸器系
- 小細胞肺がん(SCLC)
- 非小細胞肺がん(NSCLC)※肺腺がん・扁平上皮がん・大細胞がんなど
- 胸膜中皮腫
消化器系
- 食道扁平上皮がん/食道腺がん
- 胃がん(印環細胞がんなどの組織型あり)
- 大腸がん(結腸がん・直腸がん)
- 肝細胞がん(HCC)
- 胆管がん(肝内・肝外)
- 胆のうがん
- 膵臓がん(膵管腺がん・膵神経内分泌腫瘍)
- 肛門がん
泌尿器・生殖器系
- 腎細胞がん(淡明細胞型など)
- 腎盂・尿管がん
- 膀胱がん(移行上皮がん)
- 前立腺がん(腺がん)
- 陰茎がん
- 精巣がん(セミノーマ、非セミノーマ)
- 卵巣がん(漿液性腺がん・明細胞腺がんなど)
- 子宮頸がん(扁平上皮がん・腺がん)
- 子宮体がん(子宮内膜がん)
- 絨毛がん(胞状奇胎関連)
乳腺・内分泌系
- 乳がん(ホルモン受容体陽性・HER2陽性・トリプルネガティブなど)
- 甲状腺乳頭がん/濾胞がん/髄様がん/未分化がん
- 副腎皮質がん/褐色細胞腫
血液・リンパ系
- 急性骨髄性白血病(AML)
- 急性リンパ性白血病(ALL)
- 慢性骨髄性白血病(CML)
- 慢性リンパ性白血病(CLL)
- ホジキンリンパ腫(HL)
- 非ホジキンリンパ腫(DLBCL、濾胞性リンパ腫など)
- 多発性骨髄腫
- 骨髄異形成症候群(MDS)
中枢神経系
- 神経膠腫(グリオーマ:星状膠腫・多形膠芽腫など)
- 髄芽腫
- 髄膜腫(基本は良性だが一部悪性あり)
- 中枢神経原発リンパ腫
小児がん(特有の分類)
- 神経芽腫
- ウィルムス腫瘍(腎芽腫)
- 横紋筋肉腫
- 骨肉腫(オステオサルコーマ)
- ユーイング肉腫
問合せフォームからご相談はこちら▼

がんと戦う白血球
しかし・・・
白血球(はっけっきゅう)とは、
体の中に侵入してきた病原体(ウイルス・細菌・がん細胞など)から身体を守る「免疫細胞」の総称です。血液の中に含まれており、赤血球や血小板とともに「血球成分」のひとつです。がん細胞を見つけて攻撃する役割を持つ白血球ですが、
しかし、がんは巧妙に白血球の監視をすり抜けて成長することがあります。
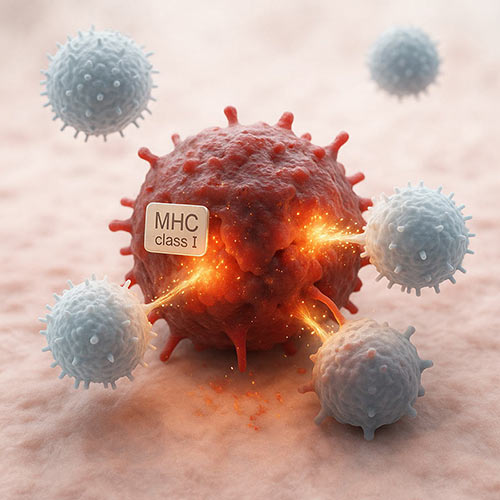
がん細胞の隠れ技
■ MHCクラスI分子を減らす/消す
→ キラーT細胞が目印を見失い、攻撃できなくなる
■ 免疫を抑える物質(PD-L1など)を出す
→ 白血球の働きを弱めてしまう
■ 正常細胞を装うシグナルを出す
→ 自分が“敵ではない”と偽る
このような理由から、
MHCクラスI誘導治療は、「がんの隠れ技」を見破り、
再び免疫の目に見えるようにする治療法です。
白血球の種類とそれぞれの役割
| 白血球の分類 | 主な細胞 | 働き |
|---|---|---|
| 顆粒球(かりゅうきゅう) | 好中球・好酸球・好塩基球 | 細菌や異物の直接攻撃・貪食。主に急性炎症に関与 |
| リンパ球 | T細胞・B細胞・NK細胞 | 免疫の司令塔・抗体産生・がん細胞の攻撃など |
| 単球(たんきゅう) | →マクロファージに変化 | 異物の貪食・情報伝達・炎症の調整など |
①好中球
主に細菌(バクテリア)や真菌(カビ類)といった病原体を破壊することで体を守る役割を持っています。
②好酸球
主に寄生虫から身を守る役割を持っていますが、アレルギー反応にも強く関与しています。白血球の0・5~7%ほどしかありません。
③好塩基球
まだその作用が明らかになっていません。①②③を合わせて顆粒球と言います。
④単球
死んだ細胞や変性物質、細菌、ウイルスなどの捕食を担当しています。この単球が血管壁を通り抜けて外部組織に侵入すると「マクロファージ」と名称が変更され、体内に侵入した異物の目印をその表面に掲げることで、ほかのリンパ球に対する抗原提示細胞としても活躍します。
⑤リンパ球
白血球の20~40%を占めるもうひとつの主役で、以下の種類があります。
•NK細胞(ナチュラルキラー細胞)
免疫応答の初期で活動し、素性のはっきりしない細胞や異物に攻撃を仕掛けます。
•T細胞(Tリンパ球)
骨髄の造血幹細胞によって作られて「獲得免疫」というパートを担当しています。また胸腺(Thymus)の頭文字Tを冠してT細胞と呼ばれます。
細胞群が活性化すると、活性化キラーT細胞と活性化ヘルパーT細胞のふたつに分化発達し、がん細胞を狙い撃ちする際の最重要リンパ球として活躍します。
•B細胞(Bリンパ球)
骨髄の造血幹細胞によって作られて、主に体液性免疫での抗体産生というパートを担当するリンパ球です。B細胞とも呼ばれ、ヘルパーT細胞とも連携し、がん細胞の情報受け渡しなどにも活躍します。
•樹状細胞
主に免疫システムにおける監視役として活動しています。捕らえたがん細胞の破壊・分解によってがん細胞の情報を学び取り、それをT細胞に伝達する役目です。
引用元 : 宇野克明 著「身近な人ががんになったら迷わず読む本」ごま書房新社
免疫治療と体の負担
このように、免疫細胞と呼ばれる細胞群は、主に骨髄で作られる白血球の細胞に含まれています。その免疫抵抗力を担う免疫細胞(リンパ球など)に働きかける副作用のリスクが比較的少ないとされるがん細胞攻撃治療法、それがMHCクラス1誘導ネオアンチゲン複合免疫治療です。
がん細胞の表面に「がんの目印」を出現させ、免疫細胞の攻撃を誘導する「MHCクラス1誘導 + ネオアンチゲン複合免疫治療」は、副作用に配慮し一般的に体に優しいと言われる治療法です。
※治療内容は医師とご相談のうえ決定してください」
東京MITクリニック
担当医師 経歴

医療法人社団 東京MIT理事長
東京MITクリニック院長
医学博士 宇野克明
医療法人社団 東京MITクリニック 治療室
医療法人社団 東京MITクリニックでは、腫瘍免疫学(がん免疫)領域の医療技術を取りいれた「自由診療型クリニック」として、38年間、第一線の外科医として、また基礎系・免疫研究者としてがん医療に携わってきた院長・宇野克明が、「より多くの皆さまに貢献したい」という思いで2012年に設立いたしました。Ai解析に基づくがん専門の高度精密血液検査システムリスクチェッカー>> 検査と、多くの病状とステージに対応させることを目的としたMHCクラス1誘導複合免疫治療>> を提供しております。
医師 宇野克明・経歴
宇野克明 東京MITクリニック院長・医学博士
KATSUAKI Uno
がん免疫治療と向き合って36年。1999年に細胞の免疫性に着目してがんを特定し診断するがん免疫ドック(現リスクチェッカー)を開発、2000年にそのシステムを用いて免疫細胞の疲弊状態「免疫枯渇現象」、ならびに免疫細胞の機能障害「リンパ球失調(サイトカインストーム)」の存在を報告。2012年には精密がん免疫検査システム「がん免疫ドック」の解析ロジックを改良し、新たに高度精密血液検査システム「リスクチェッカー」としてリリース。そして2012年9月東京MITクリニック開設。2014年9月医療法人社団東京MIT設立・理事長就任。著書多数。
1986年 東海大学医学部医学科卒業
1986年 東京女子医科大学第2外科に入局、一般外科・救急外科を研修
1988年 杏林大学医学部第1外科/免疫班に転籍、外科手術と併せて腫瘍免疫治療研究に携わる
1996年 横浜市中区の医療法人財団より招聘されて理事長に就任。次いで、がん研究部門「免疫研究センター」と高度進行がん症例を対象とした「腫瘍免疫外来」を新規開設し、がん免疫治療を開始
1999年 免疫研究を基にしたがん免疫検査システム、「がん免疫ドック(イムノドック)」を開発
2000年 東海大学医学部第2外科(兼任)、主要組織適合抗原MHCを中心にがん免疫研究を継続
2004年 東海大学医学部基礎系生体構造機能学教室(兼任)、医学部基礎教育に11年間携わる がん免疫研究協力の業績により、ハルピン医科大学から名誉教授の称号授与
2007年 国連支援交流協会特別顧問に就任
2012年 がん免疫検査ドックの上位互換システム、「リスクチェッカー」を開発。新たながん専門医療施設、東京MITクリニック>>を東京八重洲に設立、初代院長としてがん免疫治療を継続
2014年 法人化に伴い、医療法人社団東京MIT/東京MITクリニックに名称変更、理事長/院長に就任。MHCクラスⅠ研究に基づいた「ネオアンチゲン複合免疫治療」の提供を開始
2016年~2021年 紺綬褒章授章(各年)
診療時間
| 診療時間 | 月 | 火 | 水 | 木 | 金 | 土 | 日 |
| 10:00〜12:30 | ◯ | 初 | 初 | ◯ | 初 | / | / |
| 13:00〜17:00 | ◯ | ◯ | ◯ | ◯ | ◯ | / | / |
診療科目
腫瘍内科/外科(完全予約制・自由診療)
- 施設名称 医療法人社団東京MIT 東京MITクリニック
- 診療科目 腫瘍内科/外科(完全予約制・自由診療型)
- 診療時間 月~金 10時~17時(土日祝日を除く)
- 住 所 〒103-0027 東京都中央区日本橋3-8-14 日本橋ビル1F
Google Mapで地図を開く - 院 長 宇野克明
- 連 絡 先
>>フリーダイヤル 0120-556-135
(東京MITクリニックは医師を代表者(理事長)とする医療法人(医療法人社団)として適切な医療運営を実践しております。)
問合せフォームからご相談はこちら▼

検査・初診のご予約